Enfermedad Inflamatoria Intestinal ¿Cómo detectarla?

Las enfermedades inflamatorias intestinales son el paraguas bajo el que se engloban algunas de las dolencias más comunes que a día de hoy afectan al aparato digestivo y que no siempre son de fácil diagnóstico. La enfermedad de Crohn y la colitis ulcerosa son las más representativas. En este artículo descubrirás qué son, cuáles son sus síntomas, las posibles causas y los tratamientos que hay.
¿Qué vas a encontrar?
- 1 ¿Qué es una Enfermedad Inflamatoria Intestinal?
- 2 Tipos de Enfermedad Inflamatoria Intestinal
- 3 Posibles causas de una EII
- 4 Síntomas comunes
- 5 ¿Qué tratamientos existen?
- 6 Efectos de los probióticos en EII
- 7 Prevención
- 8 Alimentación en Enfermedad Inflamatoria Intestinal
- 9 Conclusiones
- 10 Mantente al día de las últimas novedades en salud y microbiota con nuestra newsletter
¿Qué es una Enfermedad Inflamatoria Intestinal?
Las enfermedades inflamatorias intestinales son trastornos crónicos donde se produce inflamación que afecta al tracto gastrointestinal. Su incidencia en España ha ido en aumento y los últimos datos indican que hay más de 16 casos por cada 100.000 habitantes. Afecta por igual a hombres y mujeres, y suele diagnosticarse antes de los 30 años.

Tipos de Enfermedad Inflamatoria Intestinal
Dentro de las enfermedades inflamatorias intestinales encontramos, como ya se comentó, la enfermedad de Crohn y la colitis ulcerosa. Aunque estas dos entidades presentan ciertas similitudes, tienen características propias como veremos a continuación.
Enfermedad de Crohn
La enfermedad de Crohn puede afectar a cualquier parte del tracto digestivo, que se extiende desde la boca hasta el ano. Sin embargo, es más común que se presente en la región final del intestino delgado y en el comienzo del colon. Esta enfermedad inflamatoria afecta a todas las capas de la pared gastrointestinal y con frecuencia se desarrollan fístulas, que afectan alrededor del 20-40% de los pacientes. Estas fístulas pueden aparecer no solo en el intestino, sino también en estructuras adyacentes como la vejiga, la piel o la vagina.
Colitis ulcerosa
La colitis ulcerosa afecta principalmente al colon, incluyendo el recto y el ano, y genera una inflamación de toda la capa mucosa de la pared intestinal, más superficial que en los casos de enfermedad de Crohn. La aparición de fístulas y estenosis (estrechamiento de la luz intestinal) es menos frecuente, pero sí pueden aparecer sangre y moco en las heces.
Posibles causas de una EII
Las enfermedades inflamatorias intestinales no tienen una causa única, sino que son trastornos multifactoriales. La genética y la epigenética, los factores ambientales, la microbiota, el déficit de vitamina D y los hábitos de vida desempeñan un papel crucial en su desarrollo. Entre estos factores se incluyen el descanso, la actividad física, el tabaquismo, el consumo de fármacos, la alimentación y el estrés (ver Figura 1).
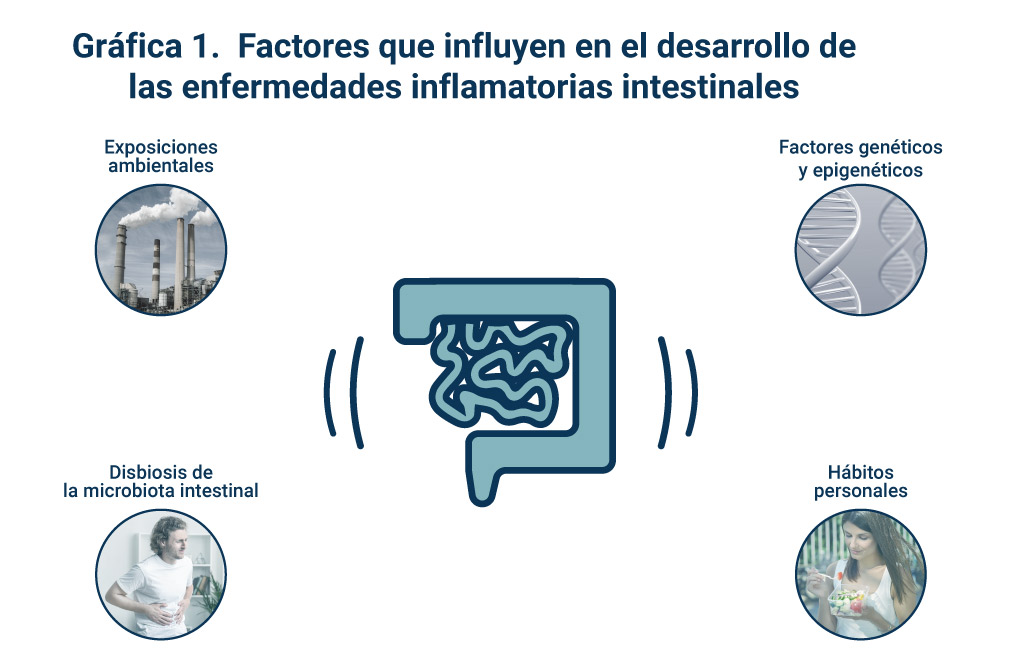
Una de las teorías que ha surgido para explicar el desarrollo de las enfermedades inflamatorias intestinales es la «hipótesis de los viejos amigos». Ésta sugiere que la falta de exposición a microorganismos beneficiosos, que ocurre en los países industrializados, puede desempeñar un papel importante en el desarrollo de enfermedades relacionadas con el sistema inmunitario como la enfermedad inflamatoria intestinal. La falta de exposición a estos «viejos amigos» podría contribuir a un desequilibrio en el sistema inmunitario, lo que resulta en una respuesta inflamatoria exagerada y crónica en el tracto gastrointestinal.
Síntomas comunes
La enfermedad de Crohn y la colitis ulcerosa presentan algunos síntomas que son comunes a ambas patologías, como son el dolor abdominal, las diarreas y la pérdida de peso. En algunos casos puede haber presencia de sangre o moco en las heces e, incluso, pueden ocurrir algunos periodos de estreñimiento.
Síntomas y signos habituales en las enfermedades inflamatorias intestinales:
- Dolor abdominal
- Diarrea, incluso con moco o sangre
- Pérdida de peso
- Fístulas
- Fatiga
En las personas con enfermedad inflamatoria intestinal también puede haber manifestaciones extraintestinales (Tabla 1). Es el caso de algunos trastornos dermatológicos, reumáticos (artritis, espondilitis), oculares (uveítis), hepatobiliares o renales (nefrolitiasis, uropatía obstructiva) que afectan a las personas con enfermedad inflamatoria intestinal.
Tabla 1. Manifestaciones gastrointestinales de la enfermedad inflamatoria intestinal (adaptado de Flynn & Eisenstein 2019).
| Localización | Manifestación |
| Dermatológica | Eritema nudoso Pioderma gangrenoso |
| Reumatológica | Artritis Espondilitis |
| Ocular | Conjuntivitis Uveítis Epiescleritis |
| Hepatobiliar | colangitis esclerosante primaria Hepatitis autoinmune Esteatosis hepáticaColelitiasis |
| Renal | Nefrolitiasis Uropatía obstructiva |
¿Qué tratamientos existen?
En el tratamiento de la enfermedad de Crohn y la colitis ulcerosa se emplean diferentes fármacos. Según estudios recientes, los más empleados en España son los antiinflamatorios esteroideos, seguidos de inmunomoduladores y fármacos biológicos.
Al comparar la enfermedad de Crohn y la colitis ulcerosa, se han observado algunas diferencias en cuanto al uso de estos fármacos. Por ejemplo, se ha encontrado que el uso de mesalazina (antiinflamatorio) es mayor en los pacientes con colitis ulcerosa. Mientras que el uso de antiinflamatorios esteroideos, inmunomoduladores y productos biológicos es mayor en los pacientes con enfermedad de Crohn.
Tratamiento con probióticos
Se ha propuesto el uso de probióticos para modular la composición de la microbiota en personas con enfermedad inflamatoria intestinal, puesto que la alteración de la microbiota parece estar implicada su patogénesis.
En los pacientes con enfermedad inflamatoria intestinal se encontraron diferencias específicas en la microbiota en comparación con personas sanas, especialmente durante la enfermedad activa. Estos cambios incluyeron una disminución de ciertas bacterias bebeficiosas como F. prausnitzii y bacterias productoras de butirato, así como un aumento de microorganismos proinflamatorios como E. coli. También se observaron alteraciones en el metabolismo de microbiano, como la reducción de los ácidos grasos de cadena corta.

Diferentes estudios observan la utilidad del uso de probióticos como adyuvante a los tratamientos convencionales en las enfermedades inflamatorias intestinales, especialmente en colitis ulcerosa. Los mecanismos por los que los probióticos ayudan en estos trastornos son varios. Los probióticos pueden llevar a cabo una acción antiinflamatoria, contrarrestar patógenos y ayudar a restablecer la homeostasis intestinal.
Algunas cepas probióticas que han demostrado utilidad en enfermedad inflamatoria intestinal, más concretamente en colitis ulcerosa, son:
L. salivarius LS33 gracias a estructuras que tiene en su superficie ejerce una acción antiinflamatoria a nivel intestinal. Esta cepa modula la respuesta del sistema inmunitario y favorece la producción de moléculas con acción antiinflamatoria como la IL-10.
B. bifidum BGN4 tiene una gran capacidad de modular la respuesta inmunitaria y favorece la producción de moléculas antiinflamatorias.
B. longum BB536 es una cepa estudiada en multitud de trastornos, ha demostrado mejorar la función de barrera intestinal y de modular la respuesta del sistema inmune. Esta cepa se estudió en personas con colitis ulcerosa, demostrando reducir significativamente los índices de actividad de la enfermedad respecto al placebo.
Efectos de los probióticos en EII
En personas con colitis ulcerosa se estudió el uso de formulaciones probióticas como adyuvante al tratamiento con antiinflamatorios.
Se analizó en 60 pacientes con colitis ulcerosa el tratamiento de mesalazina como estrategia única o el uso de mesalazina y Acronelle, probiótico que contiene L. salivarius LS33, B. bifidum BGN4 y L. acidophilus LA14.
El uso de Acronelle como adyuvante al tratamiento habitual mejoraba la respuesta clínica de estos pacientes con enfermedad inflamatoria intestinal:
- Disminuía la inflamación de la mucosa intestinal.
- Reducía significativamente la frecuencia de sus deposiciones y la presencia de sangre en las heces.
- Mejoraba la apariencia endoscópica, es decir, la salud de su mucosa intestinal.
Otro estudio, también en pacientes con colitis ulcerosa observó que aquellos que se suplementaban con la cepa B. longum BB536 reducían el índice de actividad de la enfermedad en comparación con los que tomaban placebo.
Prevención
En la prevención o mejora de la sintomatología de las enfermedades inflamatorias intestinales los hábitos de vida tienen un papel importante. Dado que la causa de estas enfermedades es multifactorial, no tenemos un control absoluto para prevenirlas, pero mantener hábitos de vida saludables es fundamental
En este sentido, evitar o gestionar mejor el estrés puede ser de ayuda. También lo es evitar tóxicos como el tabaco o el alcohol y llevar una dieta saludable.
Otro aspecto importante es asegurar unos correctos niveles de vitamina D en sangre. Esta vitamina no sólo es relevante en la salud ósea, también es fundamental en la correcta respuesta del sistema inmunitario y la homeostasis intestinal. En personas con enfermedad inflamatoria intestinal la deficiencia de vitamina D es muy prevalente y los niveles bajos en suero de esta vitamina se correlacionan con la actividad de la enfermedad.
Alimentación en Enfermedad Inflamatoria Intestinal
Una de las cuestiones que se plantean los pacientes con enfermedad de Crohn y la colitis ulcerosa es cómo cuidar la dieta. Diferentes estudios han demostrado que la dieta puede tener un impacto en el riesgo de desarrollar enfermedades inflamatorias intestinales.
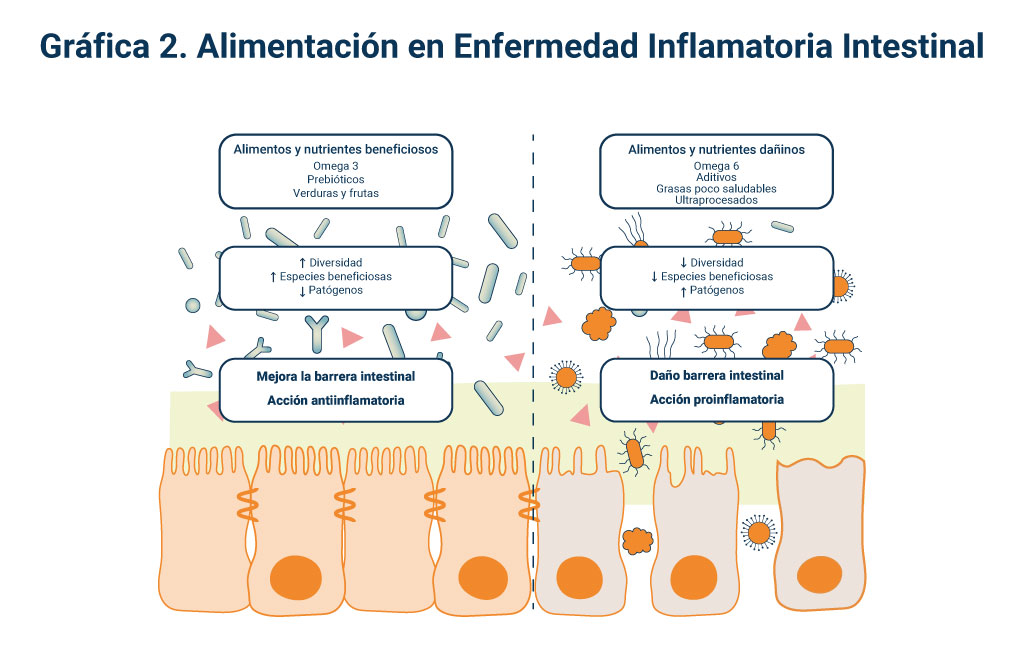
Aunque los datos epidemiológicos sugieren que ciertos factores dietéticos pueden influir en el desarrollo de estas patologías, aún no está claro qué alimentos pueden influir en la progresión de la enfermedad y los brotes. Se ha sugerido que varios componentes de las dietas pueden exacerbar la sintomatología, como los alimentos procesados y sus aditivos. Mientras que las verduras, las frutas, los alimentos ricos en omega-3 o la vitamina D tendrían un efecto potencialmente protector. La dieta, como gran modulador de la microbiota, se ha demostrado que puede influir en la salud intestinal y, más concretamente, en las enfermedades inflamatorias intestinales (Gráfica 2).
Conclusiones
Las enfermedades inflamatorias intestinales, como la enfermedad de Crohn y la colitis ulcerosa, son trastornos crónicos del tracto gastrointestinal de origen multifactorial. El uso de probióticos como complemento a los tratamientos convencionales, junto con la adopción de hábitos de vida saludables que incluyan una dieta equilibrada y lograr unos niveles adecuados de vitamina D, pueden resultar beneficiosos en el manejo de estas enfermedades inflamatorias intestinales.

Bióloga y Doctora en Biología por la Universidad de Vigo. Máster en Innovación en Seguridad y Tecnología Alimentarias, Universidad
de Santiago de Compostela (2016-2017).
Durante los 6 años que se dedicó a la investigación, se centró en la búsqueda de marcadores para detección de cáncer colorrectal. Es experta en microbiota.

- #NBlog
- Puede que también te interese
En este artículo, repasaremos las últimas evidencias científicas relativas a esta...
Suscríbete a nuestra newsletter y sé el primero en enterarte de todas nuestras ofertas y promociones.